Вероника Александровна Головачева, ассистент,
Владимир Анатольевич Парфенов, профессор
Кафедра нервных болезней и нейрохирургии лечебного факультета
ГБОУ ВПО «Первый МГМУ им. И.М. Сеченова»
Резюме
Среди пациентов с частой эпизодической и хронической мигренью распространены так называемые резистентные формы, не отвечающие на стандартную профилактическую фармакотерапию. Основные причины трудности лечения таких пациентов – избыточный прием обезболивающих препаратов, коморбидные психические расстройства, нарушения сна и неправильные представления пациентов о своем заболевании. Сочетание фармакотерапии и нелекарственных методов – основа современного подхода в лечении мигрени. Однако в нашей стране под нелекарственным лечением мигрени обычно понимают физиотерапию, массаж и иглорефлексотерапию – методы, не включенные в международные терапевтические рекомендации и не обладающие базой доказательной эффективности при мигрени. В мировой практике к нелекарственной терапии мигрени в первую очередь относятся поведенческие методы – когнитивно-поведенческая терапия (КПТ), биологическая обратная связь (БОС) и метод релаксации (уровень рекомендаций А). КПТ – краткосрочный вид психотерапии, широко применяемый в лечении головных болей. Добавление КПТ к стандартной фармакотерапии повышает эффективность лечения мигрени и позволяет поддерживать клинический эффект после прекращения приема препаратов. В статье представлены данные, подтверждающие высокую практическую значимость КПТ в ведении пациентов с мигренью.
Ключевые слова: мигрень, когнитивно-поведенческая терапия, поведенческая терапия, междисциплинарный подход
Статья опубликована в журнале. Ссылка на публикацию: Головачева В.А., Парфенов В.А. Когнитивно-поведенческая терапия в лечении пациентов с мигренью. Неврологический журнал. 2015; 3(20): 37-43.
По оценке Всемирной Организации Здравоохранения (ВОЗ) головные боли относятся к 10 ведущим причинам нетрудоспособности взрослого населения и к 5 самым частым причинам нетрудоспособности женщин [1]. Мигрень - один из самых распространенных типов головной боли, которым страдает 11% мирового взрослого населения [2]. Распространенность мигрени среди взрослых в Европе составляет 14% [3], в Китае - 9,3% [4], в США - 20,2%[5] и в России - 20,3% [6]. Мигрень может приводить к выраженным нарушениям адаптации, наряду с такими состояниями, как тетраплегия, деменция и психоз [1]. Мигрень оказывает значимое влияние на экономику здравоохранения всех развитых стран за счет прямых затрат (лекарственные средства, амбулаторные приемы, инструментальные и лабораторные методы обследования, стационарное лечение) и непрямых экономических потерь (пропущенные пациентами рабочие дни, сниженная производительность труда, оплата больничных листов) [7]. Суммарная ежегодная «стоимость» мигрени в 8 странах Евросоюза - 111 миллиардов евро, что составляет 64% от финансовых затрат государств на все виды головных болей [7]. В среднем, на 1 европейца с мигренью затрачивается 1222 евро в год [8]. В США на всех пациентов с мигренью расходуется 17 миллиардов долларов в год [9].
Основные подходы в лечении мигрени
На сегодняшний день в лечении мигрени выделяют три основных подхода: 1) образование пациента по поводу его заболевания; 2) эффективное купирование приступа мигрени; 3) предупреждение приступов мигрени (лекарственная и нелекарственная профилактическая терапия).
Образование пациента по поводу его заболевания – один из самых важных начальных этапов в лечении мигрени [10]. После установления диагноза, врачу необходимо проинформировать пациента о причинах мигрени и факторах, которые могут ее провоцировать, о благоприятности прогноза и возможностях лечения. Правильные представления пациента о мигрени, способах купирования и предупреждения приступов – залог успешного лечения. Рекомендуется разъяснить пациенту, что выявление и избегание факторов, провоцирующих мигрень, играют значимую роль в уменьшении частоты приступов. Указывается важность формирования у пациента реалистичных ожиданий: объяснение того, что полностью избавиться от мигрени невозможно, а проводимое лечение направлено на уменьшение частоты приступов. Активное участие пациента – выполнение рекомендаций по изменениям в образе жизни (например, соблюдение режима сна и питания, ведение активного образа жизни) – основа эффективной терапии мигрени. В рамках образовательной программы проводятся школы для пациентов с мигренью, создаются информационные брошюры и специальные интернет-сайты. Эффективность перечисленных образовательных мероприятий доказана рядом исследований [11].
Терапия для купирования приступа мигрени необходима практически всем пациентам. К терапии для купирования мигрени относятся препараты с неспецифическим механизмом действия (нестероидные противовоспалительные средства (НПВС), простые и комбинированные анальгетики) и препараты со специфическим механизмом действия (триптаны, эрготамин, дигидроэрготамин) [12].
Профилактическая лекарственная терапия назначается врачом только тем пациентам, которые имеют показания для нее: 1) значимое снижение качества жизни, трудовой или учебной активности; 2) два и более приступа в месяц; 3) отсутствие эффекта при приступе мигрени от обезболивающих препаратов; 4) коморбидные психические расстройства; 5) частые, очень длительные, дискомфортные ауры; 6) гемиплегическая мигрень [13, 12К задачам профилактической терапии относятся снижение частоты, интенсивности и длительности приступов мигрени; повышение эффективности препаратов для купирования головной боли; увеличение повседневной, профессиональной и социальной активности пациента [14].
Профилактическое лечение мигрени состоит из лекарственной и нелекарственной терапии [15]. Профилактическая фармакотерапия мигрени включает бета-блокаторы, блокаторы кальциевых каналов, антиконвульсанты, антидепрессанты и ботулотоксин типа А [13, 16]. К нелекарственным методам лечения мигрени относятся поведенческая и физикальная терапия [15, 17]. Поведенческие методы - когнитивно-поведенческая терапия (КПТ), биологическая обратная связь (БОС), методы релаксации - обладают высокой эффективностью в предупреждении развития приступов мигрени [15]. По результатам ряда исследований физикальные методы - акупунктура, мануальная терапия, массаж, физиотерапия – эффективны в лечении мигрени [17, 18], однако доказательная база их эффективности недостаточна, вследствие чего они не внесены в список лечебных мероприятий при мигрени, оплачиваемых европейскими и американскими медицинскими страховыми компаниями [15].
Поведенческие методы лечения мигрени
В лечении головных болей, в частности мигрени, поведенческие методы применяются более 40 лет [19]. К сожалению, на сегодняшний день в нашей стране многие врачи и пациенты отдают предпочтение фармакотерапии и недооценивают значимость или же не располагают информацией в отношении поведенческой терапии. КПТ, БОС и методы релаксации – эффективные поведенческие методы профилактического лечения мигрени (уровень рекомендаций А) [15], которые широко применяются в специализированных противоболевых клиниках и центрах и входят в программы междисциплинарного лечения пациентов с мигренью [20-22]. Поведенческая терапия применяется, главным образом, для предупреждения приступов мигрени. Отдельные поведенческие навыки, приобретенные пациентами в ходе лечения, могут использоваться и для коррекции приступа мигрени [18]. Применение поведенческих методов обеспечивает активное участие пациента в лечебном процессе, что необходимо для достижения терапевтического успеха [23]. Такие пассивные методы лечения, как массаж, физиотерапия, мануальная терапия, акупунктура, не обладают доказанной эффективностью в лечении мигрени, не обучают пациента навыкам преодоления и контроля боли, не обеспечивают длительный клинический эффект и не относятся к современной терапии выбора [15, 23].
При мигрени эффективность поведенческой терапии сравнима с эффективностью стандартной фармакотерапии, на что указывают результаты нескольких мета-анализов [19]. Добавление поведенческой терапии к фармакотерапии повышает эффективность лечения мигрени (уровень рекомендаций В) [15]. Ассоциация специалистов по головной боли США разработала рекомендации по назначению поведенческой терапии (таблица ) [15]. Рекомендации по предпочтительности выбора конкретного вида поведенческой терапии в определенных клинических ситуациях не разработаны [15]. Добавление поведенческих методов к профилактической лекарственной терапии мигрени позволяет длительно поддерживать клинический эффект после прекращения приема препаратов [24]. При хронической мигрени и лекарственно-индуцированной головной (ЛИГБ) боли эффективность комбинированной терапии (профилактическая фармакотерапия в сочетании с БОС) была сравнима с эффективностью профилактической фармакотерапии через 1 год от начала лечения. Дальнейшее наблюдение показало, что через 3 года от начала лечения хроническая мигрень, рецидивы ЛИГБ встречались достоверно реже в группе комбинированной терапии в сравнении с группой фармакотерапии (12,5% и 42,1%, соответственно). По заключению авторов, навыки релаксации, приобретенные в ходе поведенческой терапии, позволили пациентам снизить частоту приступов мигрени и количество потребляемых обезболивающих препаратов. Результаты ряда исследований демонстрируют эффективность комбинации двух видов поведенческой терапии (например, КПТ и БОС, КПТ и методов релаксации), особенно при сочетании мигрени и головной боли напряжения, мигрени и миофасциального болевого синдрома [21, 25].
Когнитивно-поведенческая терапия: клиническая значимость и сущность метода
КПТ – самый изученный вид психотерапии [26], который имеет большую базу доказательной эффективности в лечении ряда психических и неврологических заболеваний и широко применяется в клинической деятельности [27]. Опубликованы результаты свыше 300 контролируемых исследований эффективности КПТ распространенных психических и неврологических расстройств [28]. КПТ рекомендуется для лечения депрессии (уровень рекомендаций А) [29, 30], тревожных расстройств (уровень рекомендаций А) [30], обсессивно-компульсивного расстройства (уровень рекомендаций А) [31], хронического посттравматического стрессового расстройства (уровень рекомендаций А) [32], фибромиалгии (уровень рекомендаций А) [33, 34], хронической неспецифической боли в нижней части спины (уровень рекомендаций А) [35], мигрени (уровень рекомендаций А) [22, 36], головной боли напряжения (уровень рекомендаций С) [17, 35], инсомнии (уровень рекомендаций В) [38, 39] и других заболеваний.
КПТ – краткосрочный, структурированный психотерапевтический метод [40]. Данный метод был разработан в 1960-е годы американским психотерапевтом Аароном Беком на основании клинического опыта, интроспекции и анализа его собственных невротических проблем (боязнь крови, высоты, туннелей и публичных выступлений) [40]. Свою клиническую практику Бек начинал как психоаналитик, но разочаровавшись в классическом психоанализе, он создал новую - когнитивную - модель депрессии и предложил новый психотерапевтический метод ее лечения – когнитивную терапию, впоследствии названную КПТ [40]. С 1980-х годов начались исследования эффективности КПТ болевых синдромов [11]. Исходя из представлений о современной биопсихосоциальной модели боли, КПТ рассматривается как важный метод лечения хронической боли, воздействующий на ее психологические и социальные составляющие [11].
КПТ – это не просто беседа с пациентом о заболевании, информирование его о причинах боли и благоприятности прогноза. Важно отличать КПТ от других методов лечения - образовательной программы для пациентов и от неэффективной в лечении хронической боли рациональной психотерапии. КПТ – систематизированный метод, в котором применяются когнитивные (когнитивная перестройка) и поведенческие (поведенческий эксперимент) техники, нацеленные на решение проблемы. При этом Бек подчеркивает, что когнитивно-поведенческому терапевту недостаточно просто выучить набор техник, он должен иметь «общую концептуализацию», обладать эмпатией (способностью к пониманию эмоционального состояния пациента и демонстрации этого понимания) и хорошо развитыми навыками межличностного общения [40]. КПТ проводится в форме индивидуальных или групповых сессий.
Сформировавшиеся у пациента с хронической болью дезадаптивные, нерациональные мысли и убеждения способствуют развитию дисфункционального поведения, которое и поддерживает его болезнь. Благодаря КПТ пациент обучается адаптивным стратегиям преодоления боли, то есть поведенческим навыкам, способствующим выздоровлению или значимому улучшению состояния. Задачи КПТ можно последовательно представить следующим образом:
1) выявить дезадаптивную мысль,
2) методично подвергнуть ее сомнению в представлении пациента,
3) перестроить представление пациента,
4) заменить дезадаптивную мысль на адаптивную,
5) разработать совместно с пациентом новый, функциональный по отношению к болезни, поведенческий навык.
Длительное страдание приводит к формированию у пациента болевого поведения, снижению трудоспособности, появлению психологических проблем и, возможно, развитию психических заболеваний. Решение данных проблем включают в задачи КПТ.
Когнитивно-поведенческая терапия в лечении мигрени
КПТ имеет самый высокий уровень рекомендаций в лечении мигрени [15] и сравнима с эффективностью профилактической фармакотерапии [19]. Комбинированное лечение мигрени, состоящее из фармакотерапии и когнитивно-поведенческой терапии, по своей эффективности превосходит терапию, включающую только лекарственные препараты [41, 42].
Наиболее распространенные коморбидные расстройства у пациентов с мигренью – депрессия, тревожное расстройство, скелетно-мышечные боли различной локализации (в частности, боль в спине и боль в шее), фибромиалгия, нарушение сна [18]. Ввиду того, что КПТ эффективна в лечении и мигрени, и указанных коморбидных заболеваний, очевидна ее высокая практическая значимость в ведении данной категории пациентов.
Интерес к КПТ головных болей, в частности мигрени, начался с 1980-х годов. Изучалась эффективность КПТ мигрени, проводимой стационарно и амбулаторно, ежедневно и с периодичностью 1 раз в неделю, индивидуально и в группах. Установлено, что КПТ при мигрени, в виде амбулаторных сессий не уступает по эффективности КПТ в форме стационарных сессий и экономически более выгодна [43]. На это указывают результаты сравнительного исследования, включавшего 48 пациентов с мигренью. Методом рандомизации пациенты получали КПТ в виде кратких еженедельных амбулаторных сессий, в форме ежедневных кратких стационарных сессий или составляли группу контроля. Лечение проводилось в течение 4 недель. Через 6 месяцев после окончания лечения количество пациентов с уменьшением дней головной боли в месяц на ≥ 50% в группах амбулаторного и стационарного лечения достоверно не различались и значимо превосходили группу контроля (50%, 56,7% и 2,8%). Правильные представления о заболевании и поведенческие навыки, приобретенные пациентами благодаря КПТ, позволяют длительно поддерживать клинический эффект от проведенного лечения [44]. Так, по результатам рандомизированного исследования, включавшего 132 пациента с мигренью, сочетание профилактической фармакотерапии (прием бета-блокатора) и КПТ достоверно превосходило по эффективности применение этих методов в отдельности. Через 12 месяцев от начала лечения у пациентов из группы комбинированного лечения отмечалось достоверно большее снижение среднего показателя дней головной боли в месяц, уровней катастрофизации боли и нетрудоспособости, связанной с головной болью, в сравнении с пациентами, получавшими один метод лечения (р<.001). При резистентных формах мигрени, а также при головной боли напряжения КПТ более эффективна, чем БОС [45]. Через 12 месяцев от начала лечения 51 пациента с резистентной головной болью (30 пациентов с мигренью и 21 – с головной болью напряжения), количество пациентов с достоверно значимым уменьшением болевых дней в месяц было больше в группе КПТ, чем в группе БОС и сравнения (68%, 56% и 2%, соответственно). Авторы сделали вывод, что более высокая эффективность КПТ связана с тем, что в ходе данной терапии пациенты обучаются адаптивным стратегиям преодоления боли, способам управления своими эмоциями и вносят рациональные изменения в образ жизни.
КПТ значимо повышает приверженность пациентов к лечению, в частности, к выполнению нелекарственных рекомендаций (по гигиене сна, питанию, физической активности, релаксации) и достоверно снижает уровень дистресса, связанного с мигренью [46]. Частая эпизодическая мигрень сопряжена с риском избыточного приема обезболивающих препаратов и соответствующей хронизацией мигрени [47]. В связи с этим, психологическая терапия, в частности КПТ, рекомендуются как альтернативные или дополнительные к фармакотерапии методы лечения мигрени у пациентов с частотой приступов 3 и более в месяц [36].
Причинно-следственная связь мигрени и нарушений сна весьма дискутабельна [48], однако присоединение КПТ инсомнии к стандартной терапии хронической мигрени значимо повышает эффективность лечения и способствует ее переходу в эпизодическую форму [49]. Так, 43 пациента с хронической мигренью в дополнение к стандартной терапии методом рандомизации получали либо КПТ инсомнии либо плацебо-беседы по поводу сна. Через 6 недель от начала лечения в группе КПТ в сравнении с группой плацебо-бесед отмечалось статистически значимое снижение частоты (P=.001) и интенсивности головной боли (P= .01)]. В группе КПТ наблюдалась большая вероятность перехода мигрени из хронической в эпизодическую форму (P= .029). На 7-й неделе лечения группа плацебо-бесед получила КПТ, и через 12 недель от начала лечения у 48,5% всех пациентов, включенных в исследование, мигрень стала эпизодической.
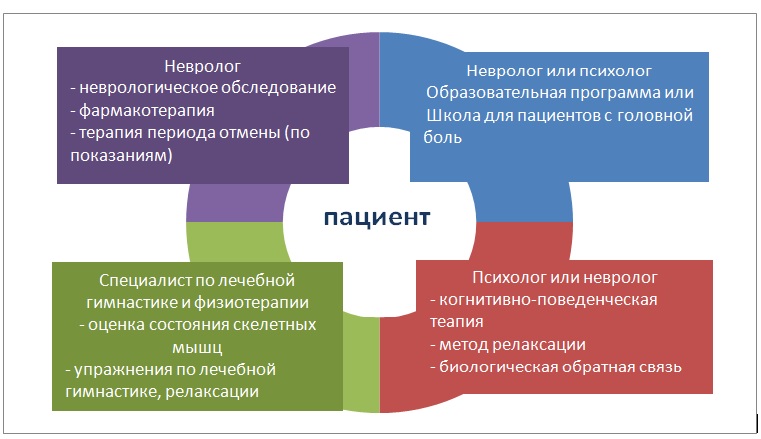
Вопросы о выборе формата и количестве часов сессий КПТ в лечении пациентов с мигренью продолжают активно обсуждаться. Основные причины трудности решения данного вопроса – частная коморбидность мигрени с психическими заболеваниями и избыточным приемом обезболивающих препаратов [50]. В связи с этим, оптимальным подходом к ведению данной категории пациентов является междисциплинарный подход. На сегодняшний день для лечения частых эпизодических, хронических и резистентных к стандартной терапии форм головной боли (в основном, мигрени и головной боли напряжения) применяются специальные междисциплинарные программы [23]. В междисциплинарном лечении пациентов с мигренью участвуют невролог, психолог, специалист по лечебной физкультуре и физиотерапии, а в ряде случаев – и другие специалисты (например, психиатр, диетолог или специалист по профессиональной реабилитации) [23, 50]. Данные программы включают фармакотерапию, образовательную программу или «школу для пациентов с мигренью», поведенческие методы, лечебную гимнастку и в ряде случаев - профессиональную реабилитацию [23] (рисунок). КПТ – один из ведущих поведенческих методов, применяемых во всех междисциплинарных программах лечения головных болей. В лечении коморбидных скелетно-мышечных болей эффективность релаксации и лечебной гимнастики повышается при проведении КПТ или ее компонентов [51].
Междисциплинарные программы разрабатываются и используются в специализированных клиниках и центрах боли стран Европы, США и Канады. Эффективность данных программ достоверно выше эффективности стандартной терапии мигрени [23], при этом продолжают изучаться вопросы оптимальной продолжительности междисциплинарного лечения [52]. По результатам исследования, проводимого в Междисциплинарном центре противоболевой терапии университетского госпиталя города Эрлангер в Германи, 20-ти часовая междисциплинарная программа лечения хронической мигрени достоверно эффективнее стандартной терапии в отношении уменьшения дней головной боли в месяц и уровня депрессии. Проводимая в том же центре 96-ти часовая междисциплинарная программа была достоверно эффективнее 20-ти часовой программы по количеству пациентов с уменьшением дней головной боли в месяц на половину и более. Авторы сделали вывод о необходимости определения предикторов эффективности 20-ти часового и 96-ти часового междисциплинарного лечения, что позволит оптимизировать работу центров противоболевой терапии. В Берлинском центре головной боли был разработан стратифицированный подход лечения пациентов с мигренью, головной болью напряжения и ЛИГБ, основанный на количестве дней головной боли в месяц, количестве принимаемых обезболивающих препаратов, наличии психических расстройств и психосоциальных проблем [21]. В зависимости от указанных параметров все пациенты были разделены на 3 терапевтические группы: 1) пациенты с головной болью 6-10 дней в месяц и приемом анальгетиков или триптанов менее 10 доз в месяц получали амбулаторное лечение, состоящее из фармакотерапии, образовательной программы и терапии управления болью; 2) пациенты с головной болью более 10 дней в месяц и приемом более 10 доз анальгетиков или триптанов в месяц получали лечение по междисциплинарной программе с дневным пребыванием в стационаре (фармакотерапия, 12 ежедневных сессий КПТ, прогрессирующей мышечной релаксации и физические упражнения); 3) пациенты с головной болью более 15 дней в месяц, приемом более 15 доз анальгетиков или триптанов в месяц, психическими расстройствами или психосоциальными проблемами получали вышеописанное лечение по междисциплинарной программе и терапию периода отмены - 5 дней стационарно и 7 дней амбулаторно. Через 6 месяцев от начала лечения среднее количество дней головной боли в месяц уменьшилось на 5,5±8,5 (р<0,001), через 12 месяцев – на 6,9±8,3 (р<0,001). Средний показатель нетрудоспособности по шкале оценки нетрудоспособности, связанной с мигренью (Migraine Disability Assessment (MIDAS) уменьшился с 53,0±60,8 (исходно) до 37,0±52,4 (р<0,001, через 6 месяцев) и до 34,4±53,2 (р<0,001, через 12 месяцев). Через 1 год отмечалось статистически значимое снижение показателей тревоги (р<0,001) и депрессии (р<0,006) по результатам госпитальной шкалы тревоги и депрессии. Частота приема обезболивающих препаратов снизилась с 10,3±7,3 дней в месяц до 4,7±4,1 дней в месяц (р<0,001, через 6 месяцев) и до 3,8±3,5 дней в месяц (р<0,001, через 12 месяцев). Повысилась приверженность пациентов к поведенческим методам лечения: так, если исходно только 37,9% пациентов отдавали предпочтение данным методам, то через 12 месяцев их число возросло до 87%.
Таким образом, в лечении пациентов с мигренью (главным образом, с частой эпизодической и хроническими формами) рекомендуется применение комбинированного (фармакотерапия в сочетании с поведенческой терапией) и междисциплинарного подхода. КПТ – краткосрочный, структурированный, хорошо изученный метод психотерапии, обладающий высокой эффективностью в лечении мигрени. Добавление КПТ к стандартной фармакотерапии повышает эффективность лечения мигрени и позволяет длительно поддерживать клинический эффект после прекращения приема лекарственных препаратов. КПТ рекомендуется для лечения ряда психических и других неврологических расстройств – депрессии, тревожного расстройства, боли в спине, скелетно-мышечных болей, фибромиалгии, нарушений сна - которые часто встречаются среди пациентов с мигренью как коморбидные заболевания. Указанное положение повышает практическую значимость КПТ в ведении данной категории пациентов. КПТ, проводимая психологом или неврологом, включена во все междисциплинарные программы лечения мигрени. Продолжают изучаться вопросы оптимизации комбинированного и междисциплинарного лечения: продолжительность терапии, количество часов и сессий КПТ, варианты комбинаций поведенческих методов. По результатам исследований поведенческая терапия дает клинически значимые улучшения в 30%-60% случаев, однако от 40% до 70% пациентов с мигренью и/или головной болью напряжения отвечают недостаточно или не отвечают на лечение. В связи с этим представляется целесообразным проведение исследований по определению факторов эффективности комбинированного и междисциплинарного лечения пациентов с мигренью.
Таблица. Рекомендации по назначению поведенческой терапии Ассоциации специалистов по головной боли США [13]
|
Поведенческая терапия рекомендуется в тех случаях, когда пациент удовлетворяет одной или более характеристикам: |
|
1) Предпочтение пациентом нефармакологических методов лечения; 2) Плохая переносимость стандартной фармакотерапии; 3) Наличие противопоказаний к назначению стандартной фармакотерапии; 4) Недостаточный эффект от стандартной фармакотерапии; 5) Беременность, планирование беременности или кормление грудью; 6) Наличие в истории заболевания ЛИГБ, которая ухудшает течение изначальной первичной головной боли и снижает эффективность стандартной фармакотерапии; 7) Наличие значительного стресса или отсутствие адаптивных навыков преодоления стресса. |
Рисунок. Компоненты междисциплинарной программы лечения пациентов с головной болью (мигренью, головной болью напряжения, лекарственно-индуцированной головной болью) [50, с изменениями].
Список литературы
1. Dahlof C.G.H., Solomon G.D.: Impact of the Headache on the Individual and Family. In The Headaches. 3rd edition. Edited by Olesen J., Goadsby P.J., Ramadan N.M., Tfelt-Hansen P., Welch K.M.W. Philadelphia: Lippincott Williams & Wilkins; 2006:27-34.
2. Stovner L.J., Hagen K., Jensen R. et al. The global burden of headache: a documentation of headache prevalence and disability worldwide. Cephalalgia 2007;27:193-210.
3. Stovner L.J., Zwart J.A., Hagen K. et al. Epidemiology of headache in Europe. Eur J Neurol 2006;13(4):333-345.
4. Yu S., Liu R., Zhao G. et al. The prevalence and burden of primary headaches in China: a population-based door-to-door survey. Headache 2012;52(4):582-591.
5. Burch R.C., Loder S., Loder E. et al. The prevalence and burden of migraine and severe headache in the United States: updated statistics from government health surveillance studies. Headache 2015;55(1):21-34.
6. Ayzenberg I., Katsarava Z., Sborowski A., Chernysh M., Osipova V., Tabeeva G., Yakhno N., Steiner T.J. The prevalence of primary headache disorders in Russia: A countrywide survey. Cephalalgia 2012;32(5):373-381.
7. Linde M., Gustavsson A., Stovner L.J. et al. The cost of headache disorders in Europe: the Eurolight poject. Eur J Neurol 2012;19(5):703-711.
8. Ayzenberg I., Katsarava Z., Sborowski A., Chernysh M., Osipova V., Tabeeva G., Yakhno N., Steiner T.J. The prevalence of primary headache disorders in Russia: A countrywide survey. Cephalalgia. 2012;32(5):373-381.
9. Goldberg L.D. The cost of migraine and its treatment. Am J Manag Care 2005;11(2 Suppl);62-67.
10. MacGregor E.A., Steiner T.J., Davies P.T.G. Guidelines for all healthcare professionals in the diagnosis and management of migraine, tension-type, cluster and medication-overuse headache. 3rd edition. 2010. Available at: http://www.bash.org.uk/wp-content/uploads/2012/07/10102-BASH-Guidelines-update-2_v5-1-indd.pdf (Accessed 15 March 2015).
11. Данилов А.Б., Данилов Ал.Б. Управление болью. Биопсихосоциальный подход. – М.: АММ ПРЕСС, 2012. – 568 с.
12. Табеева Г.Р. Кардиобезопасность триптанов в лечении приступов мигрени. Медицинский совет. 2014;5:16-20.
13. Evers S., A´ fra J., Frese A. et al. EFNS guideline on the drug treatment of migraine – revised report of an EFNS task force. Eur J Neurol 2009;16:968–981.
14. Табеева Г.Р. Принципы лечения мигрени. РМЖ 2007;10:802-805.
15. Silberstein S.D. Practice parameter: Evidence-based guidelines for migraine headache (an evidence-based review): Report of the Quality Standarts Subcommittee of the American Academy of Neurology. Neurology 2000;55:754-762.
16. Halker R.B., Hastriter E.V., Dodick D.W. Chronic daily headache: an evidence-based and systematic approach to a challenging problem. Neurology 2011; 76:37-43.
17. Артеменко А.Р., Куренков А.Л. Хроническая мигрень. – М.: АБВ-пресс, 2012. – С.488.
18. Табеева Г.Р., Яхно Н.Н. Мигрень. – М.: ГЭОТАР-Медиа, 2011. – С.624.
19. Andrasik F. What does the evidence show? Efficacy of behavioural treatments for recurrent headaches in adults. Neurol Sci 2007;28:70-77.
20. Gaul C., Visscher C.M., Bhola R. et al. Team players against headache: multidisciplinary treatment of primary treatment of primary headaches and medication overuse headache. J Headache Pain 2011;12:511-519.
21. Wallasch T.-M., Kropp P. Multidisciplinary integrated headache care: a prospective 12-month follow-up observational study. J Headache Pain 2012;13:521-529.
22. Holroyd K.A., Drew J.B. Behavioral approaches to the treatment of migraine. Semin Neurol 2006;26:199-207.
23. Gaul C., Visscher C.M., Bhola R. et al. Team players against headache: multidisciplinary treatment of primary headaches and medication overuse headache. J Headache Pain 2011;12:511-519.
24. Grazzi L., Andrasik F., D’Amico D. et al. Behavioral and pharmacologic treatment of transformed migraine with analgesic overuse: outcome at 3 years. Headache 2002;42:483-490.
25. Goslin R.E., Gray R.N., McCroy D.C. et al. Behavioral and physical treatments for migraine headache (Technical Review 2.2). 1999 Prepared for the Agency for Health Care Policy and Research under Contract No. 290-94-2025. (NTIS Accession No. 127946).
26. Butler A.C., Chapman J.E., Forman E.M. et al. The empirical status of cognitive-behavioral therapy: a review of meta-analyses. Clinical Psychology Review 2004;26:17-31.
27. Norcross J.C., Karpiak C.P., Santoro S.O. Clinical psychologists across the years: the division of clinical psychology from 1960 to 2003. Journal of Clinical Psychology 2005;61:1467-1483.
28. Cuijpers P., van Straten A., Andersson G. Internet-administered cognitive behavior therapy for health problems: a systematic review. J Behav Med 2008;31(2):169-177.
29. Cognitive behavior therapy: basics and beyond/Judith S.Beck.-2nd ed. New York:The Guilford Press, 2011. 394p.
30. Клиническое руководство по психическим расстройствам. Под ред. Барлоу Д.3-е изд. – СПб.: Питер, 2008. – С.912.
31. Gava I., Barbuli C., Aguglia E. et al. Psychological treatments versus treatment as usual for obsessive compulsive disorder (OCD). Cochrane Database Syst Rev. 2007.
32. Bisson J.I., Roberts N.P., Andrew M. et al. Psychological therapies for chronic post-traumatic stress disorder (PTSD) in adults. Cochrane Database Syst Rev. 2013
33. Bernardy K., Klose P., Busch A.J. et al. Cognitive behavioural therapies for fibromyalgia. Cochrane Database Syst Rev. 2013
34. Fitzcharles M.A., Ste-Marie P.A., Goldenberg D.L. et al. 2012 Canadian guidelines for the diagnosis and management of fibromyalgia syndrome: executive summary. Pain Res Manag 2013;18(3):119-126.
35. European guidelines for the management of chronic nonspecific low back pain // Eur. Spine J. 2006. 15 (Suppl.2). S.192-300.
36. Campbell J.K., Penzien D.B., Wall E.M. Evidence-based guidelines for migraine headaches: behavioral and psychological treatments, www.aan.com/public; 2004.
37. Bendtsen L., Evers S., Linde M. et al. EFNS guideline on the treatment of tension-type headache – report of an EFNS task forse. Eur J Neurol 2010;17:1318-1325.
38. Schutte-Rodin S., Broch L., Buysse D. et al. Clinical guideline for the evaluation and management of chronic insomnia in adults. J Clin Sleep Med 2008;4(5):487-504.
39. Mitchell M.D., Gehrman P., Perlis M. et al. Comparative effectiveness of cognitive behavioral therapy for insomnia: a systematic review. BMC Fam Pract 2012;13:40.
40. Milton J. Psychoanalysis and cognitive behavior therapy – rival paradigms or common ground? Int J Psychoanal 2001;82(3):431-447.
41. Carod-Artal F.J. Tackling chronic migraine: current perspectives. Journal of Pain Research 2014;7:185-194.
42. Buse D.C., Andrasik F. Behavioral medicine for migraine. Neurol Clin 2009;27(2):445-465.
43. Richardson G.M., McGrath P.J. Cognitive-behavioral therapy for migraine headaches: a minimal-therapist-contact approach versus a clinic-based approach. Headache 1989;29(6):352-357.
44. Seng E.K., Holroyd K.A. Behavioral migraine management modifies behavioral and cognitive coping in people with migraine. Headache 2014;54(9):1470-1483.
45. Martin P.R., Forsyth M.R., Reece J. Cognitive-behavioral therapy versus temporal pulse amplitude biofeedback training for recurrent headache. Behav Ther 2007;38(4):350-363.
46. Hoodin F., Brines B.J., Lake A.E. et al. Behavioral self-management in an inpatient headache treatment unit: increasing adherence and relationship to changes in affective distress. Hedache 2000; 40(5):377-383.
47. Fritsche G., Frettlȍh J., Hȕppe M. et al. Preventive of medication overuse in patients with migraine. Pain 2010;151(2):404-413.
48. Singh N.N., Sahota P. Sleep-related headache and its management. Curr Treat Options Neurol 2013;15(6):704-722.
49. Calhoun A.H., Ford S. Behavioral sleep modification may revert transformed migraine to episodic migraine. Headache 2007;47(8):1178-1183.
50. Nash J.M., Elyse R.P., Walker B.B. et al. Cognitive-behavioral group treatment for disabiling headache. Pain Med 2004;5(2):178-186.
51. Sveinsdottir V., Eriksen H.R., Reme S.E. et al. Assessing the role of cognitive behavioral therapy in the management of chronic nonspecific back pain. J Pain Research 2012;5:371-380.
52. Gunreben-Stempfle B., Griessinger N., Lang E. et al. Effectiveness of an intensive multidisciplinary headache treatment program. Headache 2009;49(7):990-1000.
References
1. Dahlof C.G.H., Solomon G.D.: Impact of the Headache on the Individual and Family. In The Headaches. 3rd edition. Edited by Olesen J., Goadsby P.J., Ramadan N.M., Tfelt-Hansen P., Welch K.M.W. Philadelphia: Lippincott Williams & Wilkins; 2006:27-34.
2. Stovner L.J., Hagen K., Jensen R. et al. The global burden of headache: a documentation of headache prevalence and disability worldwide. Cephalalgia 2007;27:193-210.
3. Stovner L.J., Zwart J.A., Hagen K. et al. Epidemiology of headache in Europe. Eur J Neurol 2006;13(4):333-345.
4. Yu S., Liu R., Zhao G. et al. The prevalence and burden of primary headaches in China: a population-based door-to-door survey. Headache 2012;52(4):582-591.
5. Burch R.C., Loder S., Loder E. et al. The prevalence and burden of migraine and severe headache in the United States: updated statistics from government health surveillance studies. Headache 2015;55(1):21-34.
6. Ayzenberg I., Katsarava Z., Sborowski A., Chernysh M., Osipova V., Tabeeva G., Yakhno N., Steiner T.J. The prevalence of primary headache disorders in Russia: A countrywide survey. Cephalalgia 2012;32(5):373-381.
7. Linde M., Gustavsson A., Stovner L.J. et al. The cost of headache disorders in Europe: the Eurolight poject. Eur J Neurol 2012;19(5):703-711.
8. Ayzenberg I., Katsarava Z., Sborowski A., Chernysh M., Osipova V., Tabeeva G., Yakhno N., Steiner T.J. The prevalence of primary headache disorders in Russia: A countrywide survey. Cephalalgia. 2012;32(5):373-381.
9. Goldberg L.D. The cost of migraine and its treatment. Am J Manag Care 2005;11(2 Suppl);62-67.
10. MacGregor E.A., Steiner T.J., Davies P.T.G. Guidelines for all healthcare professionals in the diagnosis and management of migraine, tension-type, cluster and medication-overuse headache. 3rd edition. 2010. Available at: http://www.bash.org.uk/wp-content/uploads/2012/07/10102-BASH-Guidelines-update-2_v5-1-indd.pdf (Accessed 15 March 2015).
11. Danilov A.B., Danilov Al.B. Management of pain. Biopsychosocial approach. – M.: AMM PRESS, 2012. – 568 s.
12. Tabeeva G.R. Cardiosafety of triptans in abortive therapy of migraine. Meditsinskiy sovet. 2014;5:16-20.
13. Evers S., A´ fra J., Frese A. et al. EFNS guideline on the drug treatment of migraine – revised report of an EFNS task force. Eur J Neurol 2009;16:968–981.
14. Tabeeva G.R. Principles of migraine treatment. RMZh 2007;10:802-805.
15. Silberstein S.D. Practice parameter: Evidence-based guidelines for migraine headache (an evidence-based review): Report of the Quality Standarts Subcommittee of the American Academy of Neurology. Neurology 2000;55:754-762.
16. Halker R.B., Hastriter E.V., Dodick D.W. Chronic daily headache: an evidence-based and systematic approach to a challenging problem. Neurology 2011; 76:37-43.
17. Artemenko A.R., Kurenkov A.L. Chronic migraine. – M.: ABV-press, 2012. – S.488.
18. Tabeeva G.R., Yakhno N.N. Migraine. – M.: GEOTAR-Media, 2011. – S.624.
19. Andrasik F. What does the evidence show? Efficacy of behavioural treatments for recurrent headaches in adults. Neurol Sci 2007;28:70-77.
20. Gaul C., Visscher C.M., Bhola R. et al. Team players against headache: multidisciplinary treatment of primary treatment of primary headaches and medication overuse headache. J Headache Pain 2011;12:511-519.
21. Wallasch T.-M., Kropp P. Multidisciplinary integrated headache care: a prospective 12-month follow-up observational study. J Headache Pain 2012;13:521-529.
22. Holroyd K.A., Drew J.B. Behavioral approaches to the treatment of migraine. Semin Neurol 2006;26:199-207.
23. Gaul C., Visscher C.M., Bhola R. et al. Team players against headache: multidisciplinary treatment of primary headaches and medication overuse headache. J Headache Pain 2011;12:511-519.
24. Grazzi L., Andrasik F., D’Amico D. et al. Behavioral and pharmacologic treatment of transformed migraine with analgesic overuse: outcome at 3 years. Headache 2002;42:483-490.
25. Goslin R.E., Gray R.N., McCroy D.C. et al. Behavioral and physical treatments for migraine headache (Technical Review 2.2). 1999 Prepared for the Agency for Health Care Policy and Research under Contract No. 290-94-2025. (NTIS Accession No. 127946).
26. Butler A.C., Chapman J.E., Forman E.M. et al. The empirical status of cognitive-behavioral therapy: a review of meta-analyses. Clinical Psychology Review 2004;26:17-31.
27. Norcross J.C., Karpiak C.P., Santoro S.O. Clinical psychologists across the years: the division of clinical psychology from 1960 to 2003. Journal of Clinical Psychology 2005;61:1467-1483.
28. Cuijpers P., van Straten A., Andersson G. Internet-administered cognitive behavior therapy for health problems: a systematic review. J Behav Med 2008;31(2):169-177.
29. Cognitive behavior therapy: basics and beyond/Judith S.Beck.-2nd ed. New York:The Guilford Press, 2011. 394p.
30. Klinicheskoe rukovodstvo po psikhicheskim rasstroystvam. Pod red. Barlou D.3-e izd. – SPb.: Piter, 2008. – S.912.
31. Gava I., Barbuli C., Aguglia E. et al. Psychological treatments versus treatment as usual for obsessive compulsive disorder (OCD). Cochrane Database Syst Rev. 2007.
32. Bisson J.I., Roberts N.P., Andrew M. et al. Psychological therapies for chronic post-traumatic stress disorder (PTSD) in adults. Cochrane Database Syst Rev. 2013
33. Bernardy K., Klose P., Busch A.J. et al. Cognitive behavioural therapies for fibromyalgia. Cochrane Database Syst Rev. 2013
34. Fitzcharles M.A., Ste-Marie P.A., Goldenberg D.L. et al. 2012 Canadian guidelines for the diagnosis and management of fibromyalgia syndrome: executive summary. Pain Res Manag 2013;18(3):119-126.
35. European guidelines for the management of chronic nonspecific low back pain // Eur. Spine J. 2006. 15 (Suppl.2). S.192-300.
36. Campbell J.K., Penzien D.B., Wall E.M. Evidence-based guidelines for migraine headaches: behavioral and psychological treatments, www.aan.com/public; 2004.
37. Bendtsen L., Evers S., Linde M. et al. EFNS guideline on the treatment of tension-type headache – report of an EFNS task forse. Eur J Neurol 2010;17:1318-1325.
38. Schutte-Rodin S., Broch L., Buysse D. et al. Clinical guideline for the evaluation and management of chronic insomnia in adults. J Clin Sleep Med 2008;4(5):487-504.
39. Mitchell M.D., Gehrman P., Perlis M. et al. Comparative effectiveness of cognitive behavioral therapy for insomnia: a systematic review. BMC Fam Pract 2012;13:40.
40. Milton J. Psychoanalysis and cognitive behavior therapy – rival paradigms or common ground? Int J Psychoanal 2001;82(3):431-447.
41. Carod-Artal F.J. Tackling chronic migraine: current perspectives. Journal of Pain Research 2014;7:185-194.
42. Buse D.C., Andrasik F. Behavioral medicine for migraine. Neurol Clin 2009;27(2):445-465.
43. Richardson G.M., McGrath P.J. Cognitive-behavioral therapy for migraine headaches: a minimal-therapist-contact approach versus a clinic-based approach. Headache 1989;29(6):352-357.
44. Seng E.K., Holroyd K.A. Behavioral migraine management modifies behavioral and cognitive coping in people with migraine. Headache 2014;54(9):1470-1483.
45. Martin P.R., Forsyth M.R., Reece J. Cognitive-behavioral therapy versus temporal pulse amplitude biofeedback training for recurrent headache. Behav Ther 2007;38(4):350-363.
46. Hoodin F., Brines B.J., Lake A.E. et al. Behavioral self-management in an inpatient headache treatment unit: increasing adherence and relationship to changes in affective distress. Hedache 2000; 40(5):377-383.
47. Fritsche G., Frettlȍh J., Hȕppe M. et al. Preventive of medication overuse in patients with migraine. Pain 2010;151(2):404-413.
48. Singh N.N., Sahota P. Sleep-related headache and its management. Curr Treat Options Neurol 2013;15(6):704-722.
49. Calhoun A.H., Ford S. Behavioral sleep modification may revert transformed migraine to episodic migraine. Headache 2007;47(8):1178-1183.
50. Nash J.M., Elyse R.P., Walker B.B. et al. Cognitive-behavioral group treatment for disabiling headache. Pain Med 2004;5(2):178-186.
51. Sveinsdottir V., Eriksen H.R., Reme S.E. et al. Assessing the role of cognitive behavioral therapy in the management of chronic nonspecific back pain. J Pain Research 2012;5:371-380.
52. Gunreben-Stempfle B., Griessinger N., Lang E. et al. Effectiveness of an intensive multidisciplinary headache treatment program. Headache 2009;49(7):990-1000.
Клиника нервных болезней им. А.Я.Кожевникова






